นโยบายบัตรประชาชนใบเดียวรักษาได้ทุกที่ เพิ่มการเข้าถึงบริการสาธารณสุขให้ครอบคลุม พัฒนาการให้บริการดูแลสุขภาพของประชาชน เชื่อมโยงข้อมูลสุขภาพในทุกหน่วยบริการ และวางแผนกำกับระบบสุขภาพของประเทศ
การกำกับ ติดตาม และประเมินนโยบายบัตรประชาชนใบเดียวรักษาได้ทุกที่

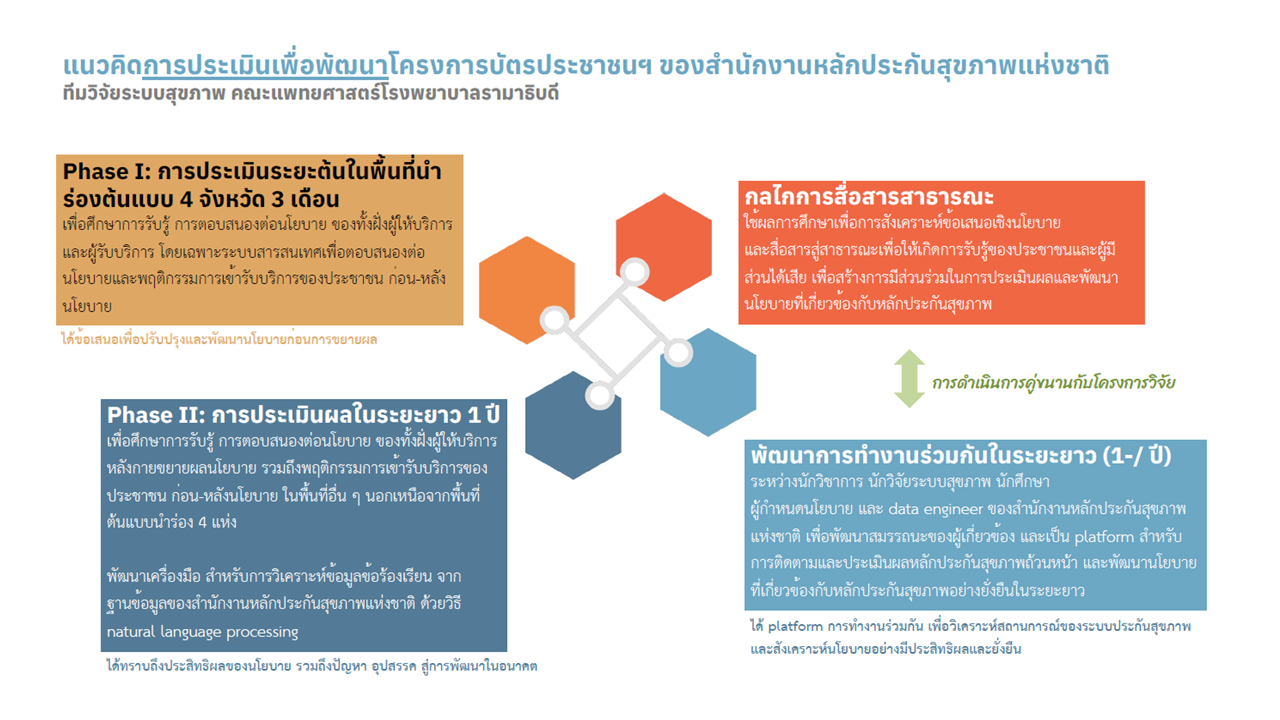
ประเทศไทยมีการจัดตั้งกองทุนหลักประกันสุขภาพถ้วนหน้า เพื่อดูแลประชาชนที่ไม่ใช่กลุ่มข้าราชการและลูกจ้างในระบบการจ้างงาน ในรูปแบบหลักประกันสุขภาพถ้วนหน้า (หรือบัตร 30 บาทรักษาทุกโรค) ที่ครอบคลุมประชากรสัญชาติไทยทุกคน ทั้งด้านประชากร (population coverage) ด้านการได้รับบริการสุขภาพที่จำเป็น (service coverage) และการคุ้มครองค่าใช้จ่ายของการเข้ารับการบริการด้านสุขภาพรูปแบบต่าง ๆ (financial risk protection) โดยในปี 2565 รัฐบาลได้ออกนโยบายบัตรประชาชนใบเดียวรักษาได้ทุกที่ (One ID policy) เพื่อยกระดับบัตร 30 บาทรักษาทุกโรค โดยมีหลักการดำเนินนโยบายที่เน้นเพิ่มการเข้าถึงบริการ การพัฒนาระบบการบริหารการเบิกจ่าย การติดตามประเมินผลให้มีประสิทธิภาพ และเชื่อมโยงข้อมูลสุขภาพในทุกหน่วยบริการ เพื่อเพิ่มความสะดวกให้ประชาชนสามารถเข้าถึงบริการสุขภาพที่จำเป็นได้อย่างทั่วถึง ผ่านการทำงานร่วมกันระหว่างกระทรวงสาธารณสุข และสำนักงานหลักประกันสุขภาพแห่งชาติ โดยกระทรวงสาธารณสุขทำหน้าที่ขับเคลื่อนการพัฒนาระบบเชื่อมโยงและบูรณาการระบบสารสนเทศด้านสุขภาพต่าง ๆ ส่วนสำนักงานหลักประกันสุขภาพแห่งชาติทำหน้าที่พัฒนาระบบการบริหารการเบิกจ่าย และการติดตามประเมินผลให้มีประสิทธิภาพ โดยเริ่มทดลองใช้นโยบายบัตรประชาชนใบเดียวรักษาได้ทุกที่ในพื้นที่นำร่อง 4 จังหวัด ได้แก่ นราธิวาส เพชรบุรี แพร่ และร้อยเอ็ด ก่อนจะขยายไปในพื้นที่อื่น ซึ่งปัจจุบันมีจังหวัดที่ดำเนินการนโยบายบัตรประชาชนใบเดียวรักษาได้ทุกที่กว่า 45 จังหวัด จึงเกิดโครงการกำกับ ติดตาม และประเมินนโยบายบัตรประชาชนใบเดียวรักษาได้ทุกที่ เพื่อสำรวจการตอบสนอง ความท้าทาย และข้อเสนอของหน่วยบริการสุขภาพต่อนโยบายบัตรประชาชนใบเดียวรักษาได้ทุกที่ สำหรับเสนอผู้กำหนดนโยบายบัตรประชาชนใบเดียวรักษาได้ทุกที่ (สำนักงานหลักประกันสุขภาพแห่งชาติ และกระทรวงสาธารณสุข) ตลอดจนศึกษาการเปลี่ยนแปลงของพฤติกรรมการเข้ารับบริการสุขภาพของประชาชน และพัฒนารูปแบบการทำงานร่วมกัน ระหว่างนักวิชาการในฐานะนักวิจัยนโยบายและระบบสุขภาพกับผู้กำหนดนโยบาย เพื่อให้การดำเนินนโยบายบัตรประชาชนใบเดียวรักษาได้ทุกที่เป็นไปอย่างราบรื่นในอนาคต โดยมีระเบียบวิธีการประเมิน ดังนี้
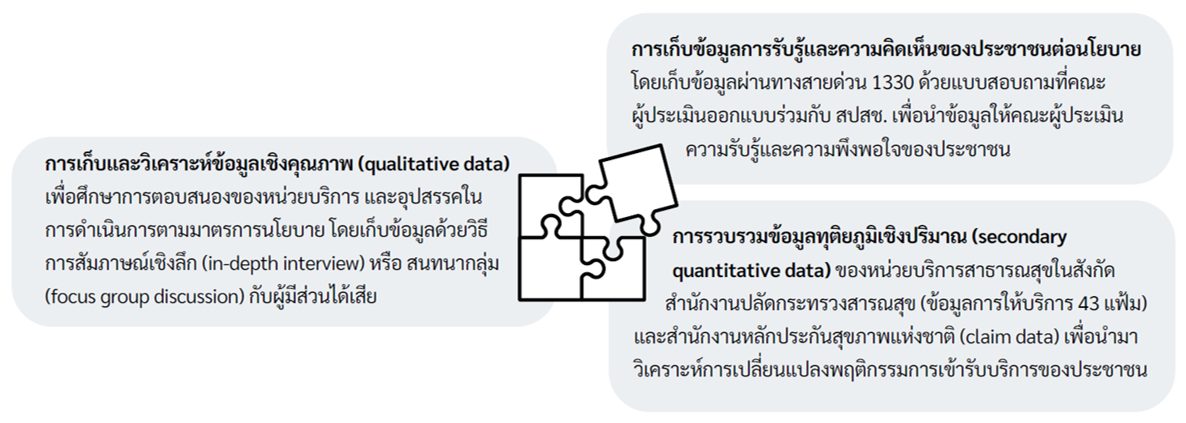
1. การเก็บและวิเคราะห์ข้อมูลเชิงคุณภาพ (qualitative data)
2. การเก็บข้อมูลการรับรู้ความคิดเห็นของประชาชนต่อนโยบาย
3. การรวบรวมข้อมูลทุติยภูมิเชิงปริมาณ (secondary qualitative data)
ข้อค้นพบที่สำคัญ
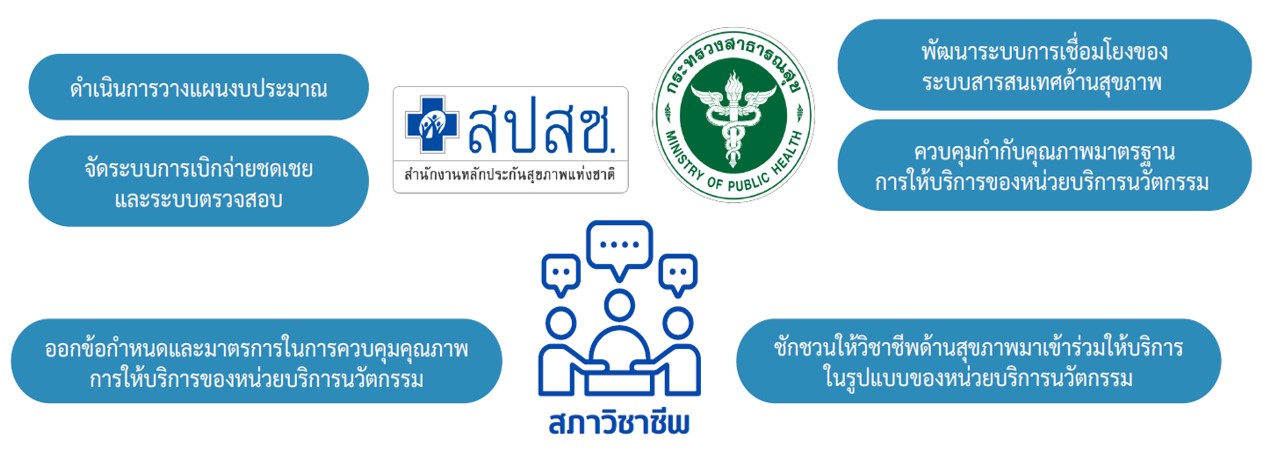
1. ความสำเร็จของการดำเนินนโยบายบัตรประชาชนใบเดียวรักษาได้ทุกที่อาศัยกลไกการอภิบาลเชิงระบบหรือการจัดการพัฒนากระบวนการในระบบ เช่น การพัฒนาระบบการเชื่อมโยงของระบบสารสนเทศด้านสุขภาพ การจัดระบบการเบิกจ่ายชดเชยและระบบตรวจสอบ เป็นต้น ซึ่งต้องได้รับความร่วมมือจากหลายภาคส่วน ทั้งสำนักงานหลักประกันสุขภาพแห่งชาติ กระทรวงสาธารณสุข สภาวิชาชีพ องค์การบริหารส่วนจังหวัด รวมถึงสถานพยาบาลและหน่วยบริการนวัตกรรมต่าง ๆ
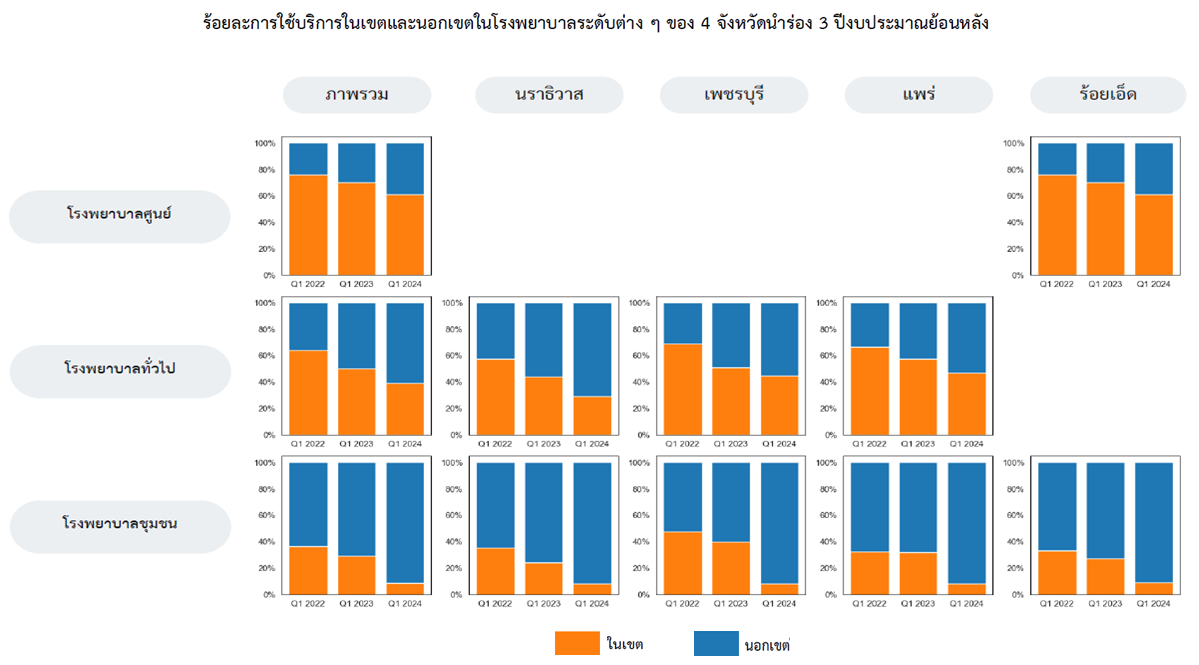
2. นโยบายบัตรประชาชนใบเดียวรักษาได้ทุกที่ไม่ได้ก่อให้เกิดความแออัดกับโรงพยาบาลขนาดใหญ่เพิ่มขึ้น แต่ทำให้เกิดประโยชน์กับกลุ่มผู้ป่วยข้ามเขตที่รับบริการกับแพทย์เฉพาะทางในโรงพยาบาลขนาดใหญ่ โดยผู้ป่วยไม่จำเป็นต้องกลับไปขอใบส่งตัวทุกครั้งในการมารับบริการ ทำให้เกิดความสะดวกในการรับบริการมากขึ้น
3. การไม่พบหลักฐานเชิงประจักษ์ว่า นโยบายบัตรประชาชนใบเดียวรักษาได้ทุกที่ทำให้ความเข้มแข็งของระบบสุขภาพปฐมภูมิลดลง อย่างไรก็ดีการเข้าร่วมให้บริการของหน่วยบริการนวัตกรรมอาจเป็นกลไกปฏิรูประบบบริการสุขภาพ เนื่องจากหน่วยบริการโดยเฉพาะคลินิกพยาบาลและร้านยาคุณภาพ ซึ่งส่วนใหญ่ตั้งอยู่ในเขตชนบทและในเมืองที่สะดวกในการเดินทาง รวมถึงมีการให้บริการนอกเวลาราชการและวันหยุด ทำให้ประชาชนสะดวกในการไปรับบริการ หน่วยบริการเหล่านี้ก็อาจเป็นที่พึ่งของคนจนในพื้นที่ชนบทและในเมืองที่สามารถเข้าถึงได้
4. กลไกการให้บริการสุขภาพและการเบิกจ่ายยังไม่สนับสนุนความต่อเนื่องในการดูแลรักษาโรคเรื้อรังซึ่งถือเป็นช่องว่างของนโยบายนี้
5. การบูรณาการของระบบข้อมูลสุขภาพ ทั้งด้านข้อมูลเพื่อสนับสนุนนโยบายและข้อมูลเพื่อการเบิกจ่าย เป็นประเด็นที่ต้องพัฒนาและติดตามต่อไป เพราะจะทำให้เกิดระบบข้อมูลที่ช่วยในการตัดสินใจทางคลินิก การติดตามประเมิน และวางแผนด้านสาธารณสุขได้อย่างมีประสิทธิผลมากขึ้น
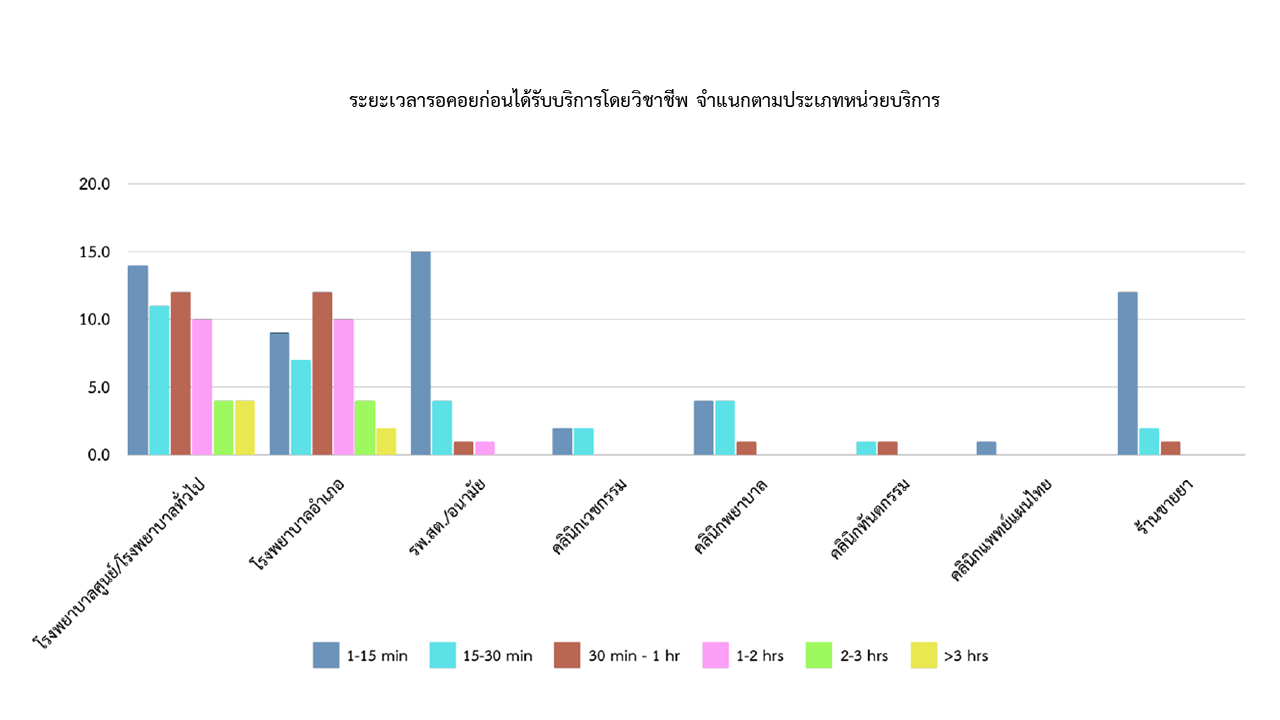
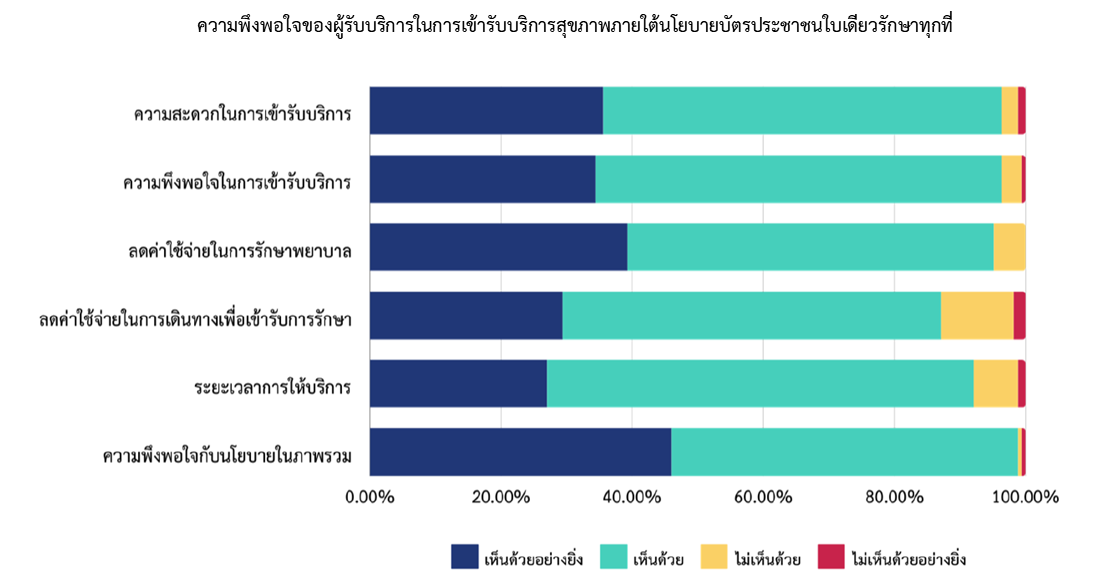
6. ประชาชนมีความพึงพอใจในนโยบายดังกล่าว เพราะทำให้สะดวกในการเข้ารับบริการ ลดค่าใช้จ่ายด้านการรักษาพยาบาลและค่าเดินทางในการไปใช้บริการ ตลอดจนลดระยะเวลาในการรอคอยเข้าใช้บริการของคลินิกนวัตกรรมและโรงพยาบาลส่งเสริมสุขภาพตำบลส่วนใหญ่ให้ไม่เกิน 30 นาที
ข้อเสนอแนะเชิงนโยบาย
1. กระทรวงสาธารณสุขและสำนักงานหลักประกันสุขภาพแห่งชาติ ควรต้องร่วมมือกันอย่างใกล้ชิดในการพัฒนาระบบร่วมกับโรงพยาบาลต่างๆ เพื่อพัฒนาระบบการเบิกจ่ายกลาง (Financial Data Hub) ให้เบิกจ่ายค่าบริการได้อย่างมีประสิทธิภาพ และรองรับการขยายพื้นที่ดำเนินงานตามนโยบายในระยะต่อไป เนื่องจากเป็นหัวใจสำคัญของนโยบายและระบบข้อมูลการให้บริการ และการเบิกจ่ายที่บูรณาการกันจะนำมาสู่ความครบถ้วนถูกต้องของข้อมูล เพื่อใช้ประโยชน์ในการตัดสินใจทางคลินิก และการวางแผนติดตามกำกับระบบสุขภาพต่อไป
2. กระทรวงสาธารณสุขควรสนับสนุนงบประมาณแก่สถานพยาบาลในสังกัดเพิ่มขึ้น เพื่อพัฒนาโครงสร้างพื้นฐานของระบบสารสนเทศ เนื่องจากเป็นปัจจัยพื้นฐานสำคัญในการพัฒนาระบบสุขภาพดิจิทัล
3. กระทรวงสาธารณสุขควรพัฒนาระบบข้อมูลสุขภาพรายบุคคล (Personal Health record : PHR) ให้มีความสมบูรณ์ครบถ้วน เพื่อเป็นเครื่องมือพัฒนาการจัดระบบบริการที่บูรณาการโดยยึดผู้ป่วยเป็นศูนย์กลาง และเป็นเครื่องมือในการวางแผนการดูแลร่วมกันระหว่างผู้ป่วยและผู้ให้บริการ รวมถึงเป็นเครื่องมือสนับสนุนการดูแลตนเองของผู้ป่วยโรคเรื้อรัง
4. สำนักงานหลักประกันสุขภาพควรปรับรูปแบบการจ่าย เพื่อให้เกิดเครือข่ายบริการร่วมกัน ระหว่างหน่วยบริการคู่สัญญาหลัก (Contracted unit of Primary care : CUP) และหน่วยบริการนวัตกรรม เพื่อให้ผู้ป่วยโรคเรื้อรังได้รับการดูแลอย่างต่อเนื่องและบูรณาการกัน
1. สำนักงานหลักประกันสุขภาพแห่งชาติ
2. กระทรวงสาธารณสุข